頭皮に「きずあと(瘢痕)」ができ、毛髪が永久に失われる瘢痕性脱毛症。
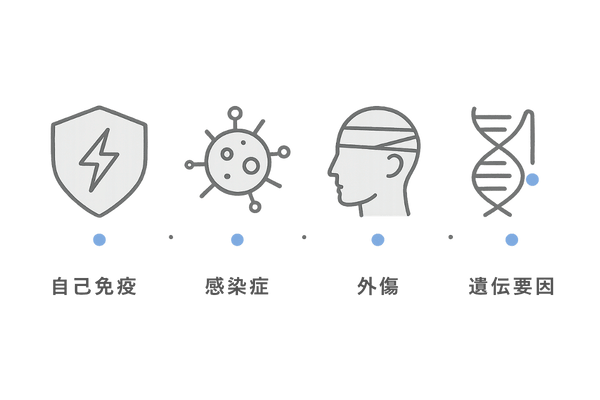
この記事では、なぜ瘢痕性脱毛症が起こるのか、その根本的な原因を多角的に解説します。自己免疫の異常から感染症、外傷、さらには遺伝的要因まで、毛包が破壊される様々な要因を掘り下げます。
また、正確な診断に不可欠な皮膚生検や血液検査、ダーモスコピーといった専門的な検査方法についても詳しく説明し、患者様がご自身の状態を理解し、適切な一歩を踏み出すための情報を提供します。
この記事の執筆者

AGAメディカルケアクリニック 統括院長
前田 祐助
【経歴】
慶應義塾大学医学部医学研究科卒業
慶應義塾大学病院 初期臨床研修課程終了
大手AGAクリニック(院長)を経て、2018年に薄毛・AGA治療の「AGAメディカルケアクリニック」新宿院を開設
2020年に横浜院、2023年に東京八重洲院を開設
資格・所属学会・症例数
【資格】
- 医師免許
- ⽇本医師会認定産業医
- 医学博士
【所属学会】
- 日本内科学会
- 日本美容皮膚科学会
- 日本臨床毛髪学会
【症例数】
3万人以上※
※2018年5月~2022年12月AGAメディカルケアクリニック全店舗の延べ患者数
なぜあなたの頭皮に瘢痕ができるのか – 根本原因を解明
瘢痕性脱毛症は、毛髪を生み出す組織である毛包が破壊され、その後に瘢痕組織が形成されることで発症します。この瘢痕組織は正常な皮膚とは異なり、毛髪を再生する能力を持ちません。
そのため、一度瘢痕化した部位の脱毛は永久的なものとなります。この根本原因を理解することは、適切な対処法を見つける第一歩です。
毛包の破壊と瘢痕形成の連鎖
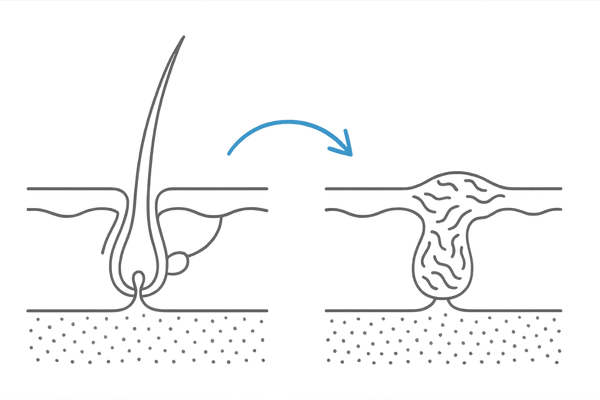
瘢痕性脱毛症の核心には、毛包の破壊があります。何らかの原因で毛包が強い炎症に見舞われると、毛包を構成する細胞がダメージを受け、最終的には破壊されてしまいます。
破壊された毛包の跡地には、線維芽細胞などがコラーゲン線維を過剰に産生し、硬い瘢痕組織が形成されます。この一連の反応が「瘢痕形成」であり、毛髪再生の道を閉ざしてしまいます。
炎症が引き金となる毛根へのダメージ
多くの場合、毛包破壊の直接的な引き金となるのは「炎症」です。この炎症は、免疫システムの反応や感染、物理的な刺激など様々な要因で発生します。
炎症が長期化したり、非常に強く起こったりすると、毛包の幹細胞を含む重要な構造が不可逆的なダメージを受け、毛根がその機能を失います。この状態が、瘢痕性脱毛症の始まりです。
瘢痕組織とは何か
瘢痕組織は、主にコラーゲン線維から構成される硬い組織です。通常の皮膚が持つ毛包、汗腺、皮脂腺といった付属器を欠いているのが特徴です。
怪我をした後にできる「きずあと」をイメージすると分かりやすいでしょう。頭皮にこの瘢痕組織が広がると、その部分の毛髪は永久に失われることになります。
瘢痕性脱毛症における主な原因分類
| 原因カテゴリー | 主な要因 | 毛包への影響 |
|---|---|---|
| 自己免疫性 | 免疫細胞による毛包攻撃 | 炎症と毛包破壊 |
| 感染性 | 細菌、真菌など | 重度の炎症と組織破壊 |
| 物理的・化学的要因 | 外傷、熱傷、化学物質 | 直接的な毛包損傷 |
自己免疫の暴走 – 毛包を攻撃する体内システム
私たちの体を外部の敵から守る免疫システムが、何らかの理由で自分自身の毛包を「異物」と誤認し、攻撃を始めてしまうことがあります。これが自己免疫疾患による瘢痕性脱毛症の基本的な考え方です。
この「免疫の暴走」は、毛包周囲に持続的な炎症を引き起こし、徐々に毛包を破壊していきます。
リンパ球性瘢痕性脱毛症の代表例
自己免疫が関与する瘢痕性脱毛症の中でも、リンパ球が毛包を攻撃の中心となるタイプがあります。

これらはリンパ球性瘢痕性脱毛症と総称され、いくつかの代表的な疾患が含まれます。
毛孔性扁平苔癬(もうこうせいへんぺいたいせん)
毛孔性扁平苔癬は、毛包の開口部周囲に角化性の丘疹(ブツブツ)や紅斑(赤み)が現れ、最終的には瘢痕性の脱毛を引き起こす疾患です。
Tリンパ球が毛包の特定部位を標的に攻撃することが原因と考えられています。頭皮にかゆみや痛みを伴うこともあります。
この疾患は、毛包の破壊が進行すると永久的な脱毛につながるため、早期の皮膚科受診と治療が重要です。
円板状エリテマトーデス(DLE)
円板状エリテマトーデスは、主に日光にさらされる部位の皮膚に発症しやすい自己免疫疾患ですが、頭皮にも好発します。
境界明瞭な円盤状の赤い局面として始まり、表面には鱗屑(フケのようなもの)や角栓(毛穴の詰まり)が見られます。進行すると病変の中心部が萎縮し、色素沈着や色素脱失、そして瘢痕性の脱毛を残します。
この疾患も免疫システムの異常が関与し、毛包が攻撃されることで発症します。
前頭部線維化性脱毛症(FFA)
前頭部線維化性脱毛症は、特に閉経後の女性に多く見られる、前頭部の生え際や側頭部の毛髪が帯状に後退していく特徴的な脱毛症です。眉毛の脱毛を伴うこともあります。
毛包周囲のリンパ球浸潤と線維化が観察され、自己免疫的な要因が強く疑われています。進行は緩やかですが、一度失われた毛髪の再生は困難です。
自己免疫疾患における炎症と免疫反応
| 疾患名 | 主な攻撃細胞 | 特徴的な症状 |
|---|---|---|
| 毛孔性扁平苔癬 | Tリンパ球 | 毛孔周囲の角化性丘疹、紅斑、瘢痕性脱毛 |
| 円板状エリテマトーデス | リンパ球など | 円盤状紅斑、鱗屑、萎縮、瘢痕性脱毛 |
| 前頭部線維化性脱毛症 | リンパ球 | 生え際の後退、眉毛脱毛、瘢痕性脱毛 |
好中球性瘢痕性脱毛症
リンパ球ではなく、好中球という別の種類の白血球が毛包攻撃の主役となるタイプの瘢痕性脱毛症もあります。
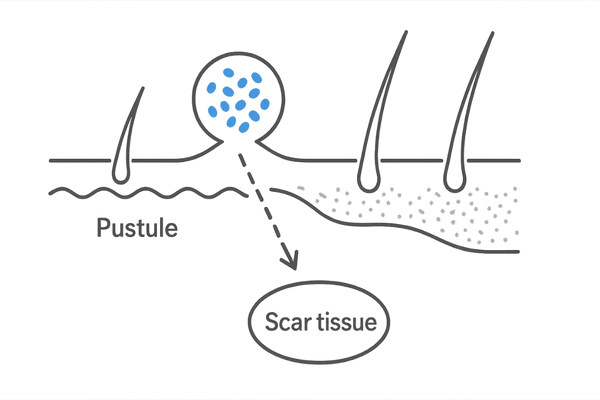
これらは急速に進行し、膿疱(膿のたまった水疱)や強い炎症を伴うことが多いのが特徴です。
解離性蜂巣炎(かいりせいほうそうえん)
解離性蜂巣炎は、頭皮に痛みを伴う硬いしこりや膿瘍が多発し、それらがトンネル状につながり、最終的に広範囲な瘢痕性脱毛を引き起こす慢性炎症性疾患です。
毛包の閉塞とそれに続く細菌感染、そして過剰な免疫反応が複雑に関与していると考えられています。男性に多く、治療に難渋することもあります。
頭部乳頭状皮膚炎(毛包炎ケルロイダリス)
頭部乳頭状皮膚炎、または毛包炎ケルロイダリスは、特に後頭部やうなじの生え際に硬い丘疹や膿疱ができ、それらが癒合してケロイド様の瘢痕を形成し、脱毛を引き起こす疾患です。
毛髪が皮膚内に埋没することや、慢性的な細菌感染、物理的刺激などが誘因となり、炎症と線維化が進みます。この状態も毛包の破壊を伴うため、永久脱毛の原因となります。
感染症・外傷・化学物質 – 外的要因による毛包破壊
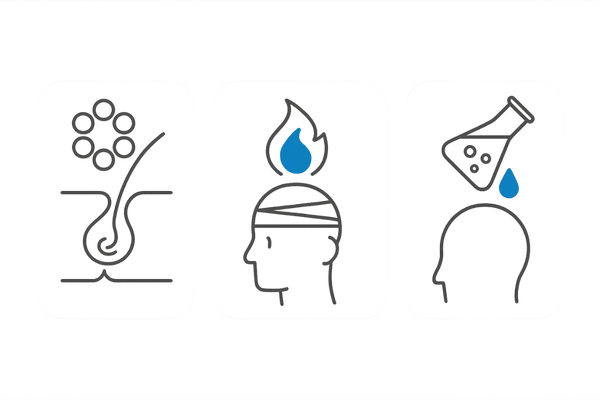
自己免疫だけでなく、外部からの侵入者である細菌や真菌(カビ)による感染症、あるいは物理的な外傷や化学物質による刺激も、毛包を破壊し瘢痕性脱毛症を引き起こす原因となります。
これらの外的要因は、頭皮に急激かつ重篤な炎症や損傷をもたらすことがあります。
細菌感染による毛包炎の重症化
黄色ブドウ球菌などの細菌が毛包に感染すると毛包炎を引き起こします。
通常は軽度で自然に治癒することも多いですが、感染が深部に及んだり、広範囲に広がったりすると、毛包構造が破壊され、瘢痕組織に置き換わることがあります。
特に免疫力が低下している場合や、不適切な処置により悪化した場合に注意が必要です。
深在性毛包炎
細菌感染が毛包の深部まで達した状態を深在性毛包炎と呼びます。この状態では、強い炎症反応とともに膿がたまりやすく、毛包周囲の組織も破壊されます。
治癒後には瘢痕が残り、その部位の毛髪は再生しません。早期の適切な抗菌薬治療が、瘢痕形成を最小限に抑えるために重要です。
細菌感染と瘢痕化のリスク
- 感染の深さ
- 原因となる細菌の種類と病原性
- 個人の免疫状態
- 治療開始までの時間
真菌感染症(頭部白癬)の進行
白癬菌などの真菌が頭皮の毛髪や毛包に感染すると頭部白癬(しらくも)を引き起こします。
初期にはフケの増加や軽度の脱毛が見られますが、炎症が強くなるとケルスス禿瘡(とくそう)と呼ばれる状態に進行することがあります。
ケルスス禿瘡では、頭皮が腫れあがり、膿疱が多発し、強い炎症反応により毛包が破壊され、瘢痕性の永久脱毛を残すことがあります。
ケルスス禿瘡とその影響
ケルスス禿瘡は、真菌に対する宿主の強いアレルギー反応・免疫反応によって引き起こされると考えられています。この激しい炎症が、毛包の不可逆的な破壊と瘢痕形成の原因となります。
特に小児に多く見られますが、成人でも発症することがあります。迅速な抗真菌薬による治療と炎症を抑える処置が、瘢痕化を防ぐ鍵となります。
真菌感染による瘢痕性脱毛症の主な原因菌
| 真菌の種類(代表例) | 主な感染部位 | 瘢痕化リスク |
|---|---|---|
| トリコフィトン属 | 毛髪内外、角層 | ケルスス禿瘡で高リスク |
| ミクロスポルム属 | 毛髪表面、角層 | ケルスス禿瘡で高リスク |
物理的外傷と瘢痕形成
熱傷(やけど)、深い切り傷、事故による頭皮の裂傷などの物理的な外傷は、毛包を含む皮膚組織に直接的なダメージを与えます。
損傷が真皮層深くにまで達すると、治癒過程で瘢痕組織が形成され、その部位の毛髪は永久に失われます。手術痕も同様に瘢痕性脱毛の原因となり得ます。
牽引性脱毛症の慢性化と瘢痕化
ポニーテールや編み込みなど、特定の髪型で長期間にわたり毛髪を強く引っ張り続けると、毛根に持続的な負担がかかり、毛包周囲に炎症が生じることがあります。これが牽引性脱毛症です。
初期には可逆的ですが、長期間にわたる強い牽引は慢性的な炎症を引き起こし、最終的には毛包の破壊と瘢痕化を招き、永久脱毛に至ることがあります。この場合、外傷の一形態と捉えることができます。
化学物質による頭皮へのダメージ
強力な酸やアルカリなどの化学物質が頭皮に付着すると、化学熱傷を引き起こし、皮膚組織や毛包に深刻なダメージを与えます。これにより瘢痕が形成され、永久的な脱毛が生じることがあります。
また、一部のパーマ液や染毛剤でも、不適切な使用やアレルギー反応により重度の皮膚炎や毛包破壊が起こり、瘢痕性脱毛症につながるケースも報告されています。
遺伝的素因と環境要因の複合的影響
瘢痕性脱毛症の発症には、特定の遺伝的背景が関与している可能性が指摘されています。
しかし、遺伝子だけが全てを決めるわけではなく、環境要因や生活習慣なども複雑に絡み合い、発症リスクを高めると考えられています。
この相互作用を理解することは、予防や個別化された治療アプローチを考える上で重要です。
特定の遺伝子と発症リスク
一部の瘢痕性脱毛症では、家族内での発症が見られることから、遺伝的な要因の関与が疑われています。
免疫系の応答や炎症反応、あるいは毛包の構造や機能に関連する遺伝子の変異が、特定の種類の瘢痕性脱毛症を発症しやすくする可能性が研究されています。
しかし、多くの場合は単一の遺伝子ではなく、複数の遺伝子が関与する多因子遺伝の様相を呈します。
家族歴の重要性
血縁者の中に瘢痕性脱毛症と診断された方がいる場合、ご自身の発症リスクも相対的に高まる可能性があります。これは共通の遺伝的素因を共有しているためと考えられます。
ただし、家族歴があるからといって必ず発症するわけではなく、あくまでリスク因子の一つとして捉えることが大切です。
遺伝的要因が示唆される疾患例
| 疾患群 | 遺伝的関与の可能性 | 備考 |
|---|---|---|
| 毛孔性扁平苔癬 | 一部で家族内発症の報告あり | HLA型など免疫関連遺伝子が研究対象 |
| 解離性蜂巣炎 | 家族内発症例あり | 毛包構造異常に関連する遺伝子など |
環境トリガーと生活習慣
遺伝的な素因を持っていたとしても、何らかの環境的な「引き金」がなければ発症に至らないケースも多いと考えられます。
紫外線、化学物質への曝露、特定の薬剤、精神的ストレス、喫煙、食生活の乱れなどが、免疫系や炎症反応に影響を与え、瘢痕性脱毛症の発症や悪化に関与する可能性があります。
紫外線曝露と皮膚への影響
過度な紫外線曝露は、皮膚の免疫機能に影響を与え、炎症を引き起こす可能性があります。特に円板状エリテマトーデス(DLE)などは、日光曝露が悪化因子となることが知られています。
頭皮も紫外線から保護することが、一部の瘢痕性脱毛症の予防や管理において重要です。
ストレスと免疫系の関連
精神的なストレスは、自律神経系やホルモンバランス、免疫系に複雑な影響を及ぼします。
慢性的なストレスが免疫機能の調節不全を引き起こし、自己免疫疾患のリスクを高めたり、炎症反応を増悪させたりする可能性が指摘されています。
瘢痕性脱毛症の発症や経過においても、ストレス管理が無視できない要因となることがあります。
皮膚生検 – 確定診断に必要な組織検査
瘢痕性脱毛症の診断において、皮膚生検は最も重要な検査の一つです。脱毛部位の頭皮から小さな組織片を採取し、顕微鏡で詳細に調べることで、毛包やその周囲で何が起きているのかを直接観察します。
これにより、炎症細胞の種類、毛包破壊の程度、瘢痕組織の存在などを確認し、瘢痕性脱毛症の確定診断や種類の特定を行います。
生検の手順と目的
皮膚生検は、局所麻酔下で行う比較的簡単な手技です。通常、直径2mmから4mm程度のパンチという円筒状のメスを用いて、頭皮の一部を採取します。
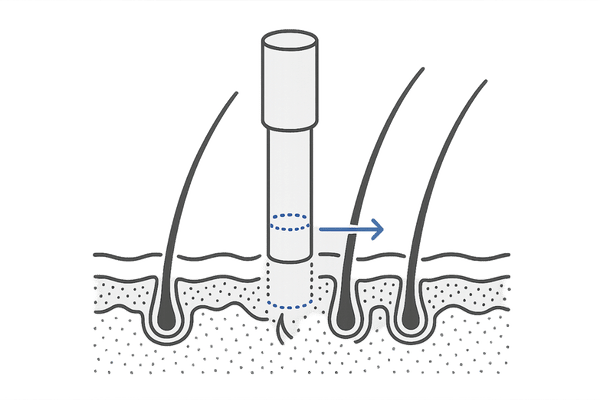
採取した組織は、ホルマリンで固定後、薄くスライスして染色し、病理医が顕微鏡で観察します。目的は、脱毛の原因となっている病態を細胞レベルで把握することです。
適切な採取部位の選択
正確な診断のためには、生検を行う部位の選択が非常に重要です。活動性の炎症が見られる部位や、脱毛が進行している辺縁部など、病変の特徴を最もよく反映していると考えられる場所を選びます。
ダーモスコピー検査が、適切な採取部位の決定に役立つこともあります。
皮膚生検で観察される主な所見
| 所見 | 示唆される病態 | 関連する疾患例 |
|---|---|---|
| 毛包周囲のリンパ球浸潤 | 自己免疫性炎症 | 毛孔性扁平苔癬、DLE |
| 毛包周囲の好中球浸潤 | 細菌感染、好中球性炎症 | 解離性蜂巣炎、深在性毛包炎 |
| 毛包の破壊、消失 | 瘢痕性脱毛症の進行 | 各種瘢痕性脱毛症 |
| 線維化、瘢痕組織 | 不可逆的な変化 | 各種瘢痕性脱毛症 |
病理組織学的診断の重要性
皮膚生検によって得られた組織像は、臨床症状だけでは鑑別が難しい瘢痕性脱毛症の種類を特定する上で決定的な情報を提供します。
例えば、リンパ球が主体か好中球が主体か、炎症が毛包のどの部位に強いか、皮脂腺の萎縮の有無、線維化のパターンなどを詳細に評価することで、より正確な診断と、それに基づいた治療方針の決定が可能になります。
皮膚科医と病理医の連携が、診断精度を高める上で大切です。
血液検査で分かる炎症マーカーと自己抗体
血液検査は、体内で起きている炎症の程度を客観的に評価したり、自己免疫疾患の関与を示唆する自己抗体の有無を調べたりするために行います。
瘢痕性脱毛症の診断において、皮膚生検ほど直接的ではありませんが、補助的な情報として、また全身状態の把握や合併症のスクリーニングに役立ちます。
全身性の炎症反応の評価
体内で炎症が起きていると、特定のタンパク質が血液中に増加することがあります。これらを炎症マーカーと呼びます。代表的なものに、CRP(C反応性タンパク)や赤沈(ESR:赤血球沈降速度)があります。
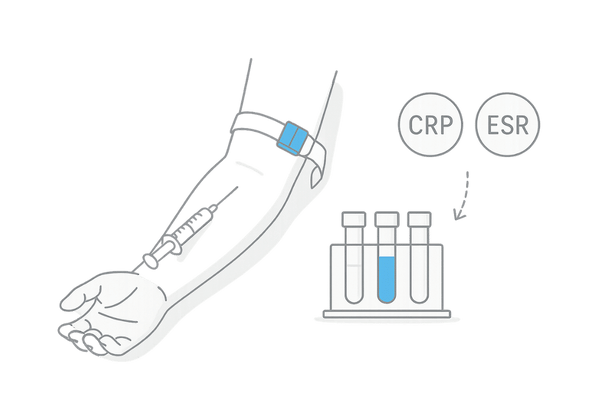
これらの値が高い場合、活動性の炎症が存在することを示唆し、瘢痕性脱毛症の病勢評価の一助となることがあります。
CRP(C反応性タンパク)
CRPは、炎症や組織破壊が起こると肝臓で産生されるタンパク質です。急性の炎症に鋭敏に反応して上昇するため、感染症や自己免疫疾患の活動性を評価するのに用いられます。
瘢痕性脱毛症においても、特に炎症が強い時期には上昇することがあります。
赤沈(ESR)
赤沈は、血液を試験管に入れて立てたときに赤血球が沈む速度を見る検査です。炎症があると、フィブリノーゲンなどのタンパク質が増加し、赤血球が凝集しやすくなるため沈降速度が速くなります。
慢性的な炎症状態の指標として用いられることがあります。
自己免疫疾患関連の抗体検査
特定の自己免疫疾患が疑われる場合には、関連する自己抗体の検査を行います。
例えば、円板状エリテマトーデス(DLE)が全身性エリテマトーデス(SLE)の一部である可能性を考慮し、抗核抗体(ANA)などを調べることがあります。
これらの抗体が陽性であれば、自己免疫的な背景がより強く示唆されます。
抗核抗体(ANA)
抗核抗体は、自己の細胞核の成分に対する抗体の総称です。
全身性エリテマトーデス(SLE)や強皮症、シェーグレン症候群などの膠原病で陽性率が高く、これらの疾患のスクリーニングや診断補助に用いられます。
DLE患者の一部でも陽性となることがあります。
その他の自己抗体
疾患によっては、より特異的な自己抗体の検査も考慮されます。例えば、特定の種類の自己免疫性水疱症が瘢痕性脱毛症を伴う場合など、臨床像に応じて必要な検査項目を選択します。
これらの検査は、皮膚科専門医が総合的に判断して実施します。
血液検査による評価項目例
| 検査項目 | 主な目的 | 関連情報 |
|---|---|---|
| 血算(白血球数、血小板数など) | 全身状態の把握、感染の示唆 | 炎症や免疫応答の指標 |
| CRP、赤沈 | 炎症の程度の評価 | 病勢の活動性評価 |
| 抗核抗体(ANA) | 自己免疫疾患のスクリーニング | DLEとSLEの鑑別など |
頭皮の拡大観察 – ダーモスコピー検査の重要性
ダーモスコピーは、ダーモスコープという特殊な拡大鏡を用いて、頭皮や毛髪、毛孔の状態を詳細に観察する非侵襲的な検査方法です。
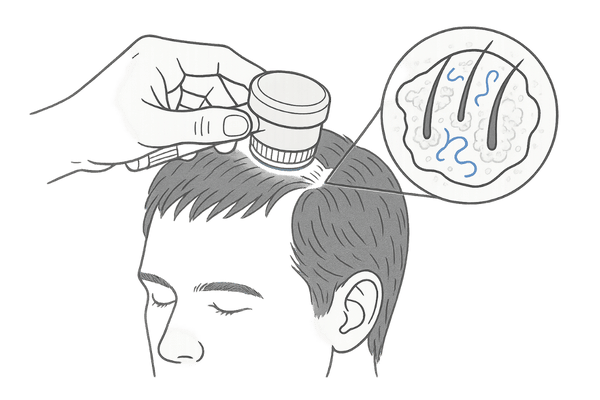
肉眼では捉えきれない微細な変化を捉えることができ、瘢痕性脱毛症の早期発見や活動性の評価、皮膚生検の適切な部位選択、治療効果の判定などに非常に有用です。
ダーモスコープで見る頭皮の世界
ダーモスコープを用いると、毛孔周囲の紅斑(赤み)、鱗屑(フケ)、角栓、毛髪の太さや形状の変化、血管のパターン、色素沈着などを拡大して観察できます。
これらの所見は、瘢痕性脱毛症の種類や活動性によって特徴的なパターンを示すことがあり、診断の手がかりとなります。
瘢痕性脱毛症に特徴的なダーモスコピー所見
- 毛孔の消失
- 毛孔周囲の鱗屑や紅斑
- 白色瘢痕領域
- 毛髪の太さの不均一性
- 断髪、途中で切れた毛
毛孔性扁平苔癬の所見例
毛孔性扁平苔癬では、毛孔周囲に青灰白色の鱗屑(perifollicular scaling)や、毛孔を取り囲むような紅斑が特徴的に見られることがあります。
また、毛孔が消失し、白い瘢痕様の領域が広がっている像も観察されます。
円板状エリテマトーデスの所見例
円板状エリテマトーデスでは、黄色がかった角栓(keratotic plugs)が毛孔に詰まっている像や、樹枝状に拡張した血管、まだらな色素沈着などが観察されることがあります。
活動期には強い紅斑も見られます。
非侵襲的検査としてのダーモスコピーの利点
ダーモスコピーは、患者様に痛みや負担を与えることなく、リアルタイムで頭皮の状態を評価できる点が大きな利点です。繰り返し行うことで、病状の変化や治療への反応を経時的に追跡することも可能です。
また、皮膚生検を行う際に、最も病変を反映していると考えられる部位をダーモスコープで確認しながら選択することで、診断精度を高めることができます。
ダーモスコピー所見と疾患の関連性
| ダーモスコピー所見 | 示唆される状態・疾患 |
|---|---|
| 毛孔消失、白色瘢痕 | 瘢痕化の進行 |
| 毛孔周囲の鱗屑・紅斑 | 毛孔性扁平苔癬などの活動性炎症 |
| 黄色角栓、樹枝状血管 | 円板状エリテマトーデス |
画像診断による毛包と瘢痕組織の詳細評価
通常、瘢痕性脱毛症の診断において、CTやMRIといった高度な画像診断が第一選択となることは稀です。
しかし、一部の特殊なケースや、深部の病変の広がりを評価する必要がある場合、あるいは他の疾患との鑑別が困難な場合には、補助的な情報として用いられることがあります。
特に超音波検査(エコー)は、皮膚科領域でも利用が広がっています。
頭皮超音波検査(エコー)の可能性
頭皮の超音波検査は、非侵襲的に皮膚の断層像を描出し、毛包の状態、炎症の深さや広がり、瘢痕組織の厚みなどを評価できる可能性があります。ダーモスコピーよりも深部の情報を得られる点が特徴です。
研究段階ではありますが、一部の瘢痕性脱毛症の病態把握や治療効果判定への応用が期待されています。
超音波で評価できる可能性のある項目
高周波プローブを用いた超音波検査では、表皮、真皮、皮下組織の層構造や、毛包の大きさ、形状、血流の状態などを評価できる可能性があります。
炎症が強い部位では、真皮の肥厚や血流増加が観察されるかもしれません。瘢痕化した部位では、正常な毛包構造の消失や線維組織の増生が捉えられると考えられます。
MRIやCTが考慮されるケース
解離性蜂巣炎などで、皮下に広がる膿瘍や瘻孔(トンネル)の範囲を詳細に把握したい場合や、稀に腫瘍性の病変との鑑別が必要な場合など、限定的な状況でMRIやCTが考慮されることがあります。
これらの検査は、より広範囲かつ深部の構造的な情報を得るのに役立ちますが、被曝やコストの問題もあるため、必要性を慎重に判断します。
画像診断の使い分け(一般的な傾向)
| 検査法 | 主な評価対象 | 利点・欠点 |
|---|---|---|
| ダーモスコピー | 頭皮表面、毛孔、浅層の血管 | 非侵襲的、簡便/深部情報は限定的 |
| 頭皮超音波検査 | 皮膚各層、毛包、炎症、血流 | 非侵襲的、深部情報あり/実施施設限定的 |
| MRI/CT | 広範囲な構造、深部病変 | 詳細な構造情報/被曝(CT)、コスト高 |
検査結果の読み方と診断確定までの流れ
瘢痕性脱毛症の診断は、単一の検査だけで決まるものではなく、問診、視診、触診といった基本的な診察に加え、ダーモスコピー、皮膚生検、血液検査などの結果を総合的に評価して行います。
それぞれの検査結果が何を意味するのかを理解し、それらがどのように診断に結びつくのかを知ることは、患者様がご自身の状態を把握する上で大切です。
各検査結果の統合的解釈
医師は、まず患者様から症状の経過や既往歴、家族歴などを詳しく伺います(問診)。次に、脱毛の状態、頭皮の炎症や瘢痕の有無などを目で見て、手で触れて確認します(視診・触診)。
ダーモスコピーで頭皮を拡大観察し、特徴的な所見を探します。これらの情報から瘢痕性脱毛症が疑われる場合、確定診断と種類の特定のために皮膚生検を計画します。
血液検査は、全身状態や自己免疫の関与を評価する補助となります。
診断プロセスのステップ
- 問診(症状、既往歴、家族歴など)
- 視診・触診(脱毛範囲、頭皮の状態)
- ダーモスコピー検査(毛孔、毛髪、炎症所見の拡大観察)
- 皮膚生検(組織学的検査による確定診断)
- 血液検査(炎症マーカー、自己抗体など補助診断)
- 総合的な診断と病型分類
皮膚生検の病理診断レポートの理解
皮膚生検の病理診断レポートには、顕微鏡で観察された組織学的所見が専門用語で記載されています。例えば、「毛包周囲のリンパ球浸潤」「界面皮膚炎」「毛包漏斗部の角化異常」「真皮の線維化」などです。
これらの所見が、どの瘢痕性脱毛症のタイプに合致するのかを、臨床所見と照らし合わせて判断します。
例えば、毛包周囲にリンパ球が密に集まり、毛包上皮細胞がダメージを受けている像は、毛孔性扁平苔癬や円板状エリテマトーデスを示唆します。
診断確定後の治療方針決定
診断が確定し、瘢痕性脱毛症の種類が特定されると、それに応じた治療方針を立てます。治療の主な目的は、炎症を抑えて毛包破壊の進行を止め、さらなる瘢痕化を防ぐことです。
残念ながら、一度瘢痕化して失われた毛髪を再生させることは現在の医療では困難ですが、早期に適切な治療を開始することで、残っている毛髪を守り、症状の悪化を遅らせることが期待できます。
治療法については、皮膚科専門医とよく相談することが重要です。
よくある質問
この記事では瘢痕性脱毛症の原因と検査方法に焦点を当てて解説しました。具体的な治療法や、日常生活で気をつけるべき予防策については、別の記事で詳しくご紹介しています。
進行を食い止め、頭皮環境を整えるための以下の記事もご覧ください。
Reference
FILBRANDT, Rebecca, et al. Primary cicatricial alopecia: diagnosis and treatment. Cmaj, 2013, 185.18: 1579-1585.
KANTI, Varvara, et al. Cicatricial alopecia. JDDG: Journal der Deutschen Dermatologischen Gesellschaft, 2018, 16.4: 435-461.
RONGIOLETTI, Franco; CHRISTANA, Konstantina. Cicatricial (scarring) alopecias: an overview of pathogenesis, classification, diagnosis, and treatment. American journal of clinical dermatology, 2012, 13: 247-260.
UCHIYAMA, Masaki. Primary cicatricial alopecia: recent advances in evaluation and diagnosis based on trichoscopic and histopathological observation, including overlapping and specific features. The Journal of Dermatology, 2022, 49.1: 37-54.
OTBERG, Nina, et al. Diagnosis and management of primary cicatricial alopecia: part I. SKINmed: Dermatology for the Clinician, 2008, 7.1: 19-26.
GORDON, Katherine A.; TOSTI, Antonella. Alopecia: evaluation and treatment. Clinical, cosmetic and investigational dermatology, 2011, 101-106.
SOMANI, Najwa; BERGFELD, Wilma F. Cicatricial alopecia: classification and histopathology. Dermatologic therapy, 2008, 21.4: 221-237.
HARRIES, M. J., et al. How not to get scar (r) ed: pointers to the correct diagnosis in patients with suspected primary cicatricial alopecia. British Journal of Dermatology, 2009, 160.3: 482-501.
WHITING, David A. Cicatricial alopecia: clinico-pathological findings and treatment. Clinics in dermatology, 2001, 19.2: 211-225.
瘢痕性脱毛症の関連記事




