頭に生まれつきある、毛の生えない部分。「あざの一種」と聞いていても、見た目の問題や将来的な変化について、ご不安に感じている女性は少なくありません。
この記事では、脂腺母斑による脱毛症の正しい知識を、専門的な観点から分かりやすく解説します。
ご自身の症状を正しく理解し、安心への一歩を踏み出すためにお役立てください。
この記事の執筆者

AGAメディカルケアクリニック 統括院長
前田 祐助
【経歴】
慶應義塾大学医学部医学研究科卒業
慶應義塾大学病院 初期臨床研修課程終了
大手AGAクリニック(院長)を経て、2018年に薄毛・AGA治療の「AGAメディカルケアクリニック」新宿院を開設
2020年に横浜院、2023年に東京八重洲院を開設
資格・所属学会・症例数
【資格】
- 医師免許
- ⽇本医師会認定産業医
- 医学博士
【所属学会】
- 日本内科学会
- 日本美容皮膚科学会
- 日本臨床毛髪学会
【症例数】
3万人以上※
※2018年5月~2022年12月AGAメディカルケアクリニック全店舗の延べ患者数
脂腺母斑による脱毛症とは – 正しく理解するための基礎知識
「脂腺母斑」という言葉を初めて聞く方もいらっしゃるかもしれません。まずは、この症状がどのようなものなのか、その基本的な性質について正しく知ることから始めましょう。
漠然とした不安は、正確な知識を得ることで和らげることができます。ここでは、脂腺母斑の正体と、なぜ脱毛が起こるのかという根本的な部分を明らかにしていきます。
生まれつきのあざが正体

脂腺母斑は、皮膚の表面にできる母斑(あざ)の一種です。多くの場合、生まれたときから、あるいは生後まもなく頭部や顔に現れます。
皮膚の特定の部分で、皮脂腺という皮脂を分泌する器官が異常に増えることで形成されます。あくまで皮膚の異常であり、内臓の病気などとは直接関係ありません。
脂腺母斑の基本的な性質
この母斑の最も重要な性質は、基本的には良性の皮膚病変であるという点です。つまり、それ自体が直接的に命に関わるようなものではありません。
多くの場合は整容的な(見た目の)問題として捉えられますが、年齢とともに見た目が変化したり、ごく稀に別の腫瘍が発生したりすることがあるため、正しい知識を持った上での経過観察が大切になります。
良性の皮膚病変
脂腺母斑は、がんのような悪性のものではなく、良性の変化です。
皮膚の細胞が異常に増殖したものですが、その増殖はコントロールされており、周囲の組織を破壊したり、体の他の部分に転移したりすることはありません。
この点を理解するだけで、過度な心配を少し手放せるかもしれません。
脱毛を伴う理由
特に頭部に脂腺母斑ができた場合、その部分には髪の毛が生えてきません。これは、脂腺母斑が存在する部分の皮膚では、正常な毛包(毛を作り出す器官)が形成されないためです。
皮脂腺が過剰に増殖する代わりに、毛包が作られない、あるいは非常に未熟な状態でしか存在できないため、結果として脱毛斑として認識されます。
他の脱毛症との比較
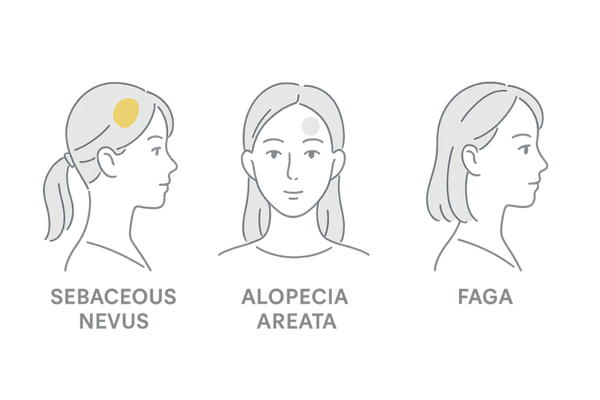
| 種類 | 主な特徴 | 原因 |
|---|---|---|
| 脂腺母斑による脱毛 | 生まれつき、境界明瞭な脱毛斑。黄色味を帯び、成長と共に隆起することがある。 | 皮膚の発生異常(毛包の欠損) |
| 円形脱毛症 | 円形や楕円形の脱毛斑が突然発生。大きさや数は様々。 | 自己免疫疾患と考えられている。 |
| 女性型脱毛症(FAGA) | 頭頂部を中心に髪が全体的に薄くなる。生え際は保たれることが多い。 | ホルモンバランスの変化や遺伝的要因。 |
あなたの症状をチェック – 脂腺母斑による脱毛症の見分け方

ご自身の頭皮にある症状が脂腺母斑なのかどうか、気になる方も多いでしょう。ここでは、脂腺母斑に典型的な見た目の特徴や、年齢による変化を解説します。
ただし、これはあくまでセルフチェックのための目安であり、最終的な診断は必ず専門医が行うものです。ご自身の状態を客観的に把握するための参考にしてください。
見た目の特徴
脂腺母斑は、いくつかの特徴的な見た目を持っています。色や形、できやすい場所を知ることで、他のあざや皮膚の症状と見分ける助けになります。
色と形
色は少し黄色みを帯びているか、肌色に近いことが多く、表面は少しざらざら、あるいは平滑です。形は円形や楕円形、あるいは線状など様々ですが、周囲の正常な皮膚との境界は比較的はっきりしています。
頭部にできることが多い
最も多く見られるのは頭部です。頭頂部や側頭部など、様々な場所にできます。次に顔、特に額やこめかみに見られることもあります。頭部にできた場合、脱毛を伴うため発見されやすいです。
年齢による変化

脂腺母斑は、一生を通じて同じ状態ではありません。特にホルモンの影響を受ける思春期に大きな変化が見られることが知られています。
子供のころ(乳幼児期)の状態
子供、特に乳幼児期は、比較的平坦でなめらかな脱毛斑として存在します。色は薄い黄色から肌色で、目立った盛り上がりはありません。この時期は、整容的な問題以外に症状が出ることはほとんどありません。
思春期以降の変化
思春期になると、性ホルモンの分泌が活発になる影響で、脂腺母斑も活性化します。皮脂腺がさらに発達し、病変全体が厚みを増してイボのように盛り上がってくることがあります。
表面がゴツゴツとしたり、色が濃くなったりするのもこの時期の特徴です。この変化に驚いて、医療機関を受診する方が増えます。
ライフステージ別の見た目の変化
| 時期 | 見た目の特徴 | 主な状態 |
|---|---|---|
| 乳幼児期・小児期 | 平坦でなめらかな脱毛斑。色は薄い黄色や肌色。 | 第1期(静止期) |
| 思春期 | イボ状に隆起し、表面がゴツゴツしてくる。色が濃くなることも。 | 第2期(活性期) |
| 成人期以降 | 隆起した状態が続く。稀に二次的な腫瘍が発生することがある。 | 第3期(腫瘍発生期) |
原因を知って安心を – なぜ脂腺母斑で髪が抜けるのか
なぜ脂腺母斑がある部分だけ髪の毛が生えないのか、その根本的な原因を知ることは、ご自身の体を理解し、不要な不安を取り除く上でとても重要です。
これは体質や生活習慣が原因で起こる後天的な脱毛症とは異なり、皮膚が作られる段階での特性に由来します。
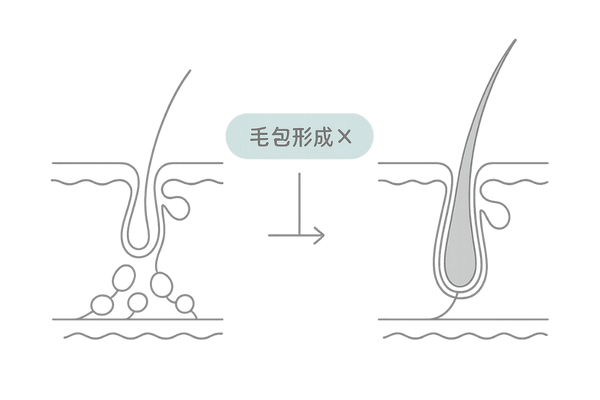
皮膚構造の問題
私たちの皮膚は、表皮、真皮、皮下組織の3層構造になっています。髪の毛を作り出す毛包や、皮脂を出す皮脂腺は、真皮に存在します。
脂腺母斑は、胎児の時期に皮膚が形成される過程で、特定の遺伝子変異が起こることによって発生すると考えられています。この変異により、その部分の皮膚だけ、皮脂腺が異常に多く作られるようになります。
毛包の欠損が直接的な原因
脂腺母斑の部位では、皮脂腺が過剰に増殖する一方で、正常な毛包が形成されません。
毛包は髪の毛の工場ですから、その工場自体が存在しない、あるいは非常に未熟な状態でしかないため、髪の毛を作り出すことができないのです。
これが、生まれつきその部分に脱毛が見られる直接的な理由です。
ホルモンと脂腺母斑の状態
| 時期 | 主なホルモン | 脂腺母斑への影響 |
|---|---|---|
| 出生〜思春期前 | ホルモン分泌は穏やか | 母斑は平坦で比較的目立たない状態を保つ。 |
| 思春期以降 | アンドロゲン(男性ホルモン)などが増加 | 皮脂腺を刺激し、母斑が隆起・肥厚する原因となる。 |
専門医による正確な診断 – 必要な検査と診断プロセス
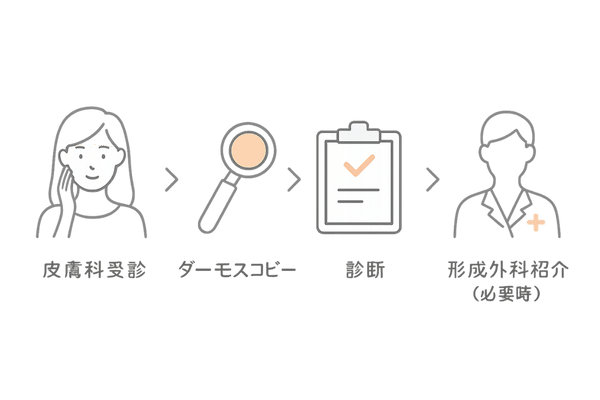
脂腺母斑が疑われる場合、自己判断で放置するのではなく、一度専門医に相談することが大切です。医師はどのような診察や検査を通じて診断を下すのでしょうか。
ここでは、相談すべき診療科や、具体的な診断方法について解説し、安心して医療機関を受診できるようお手伝いします。
相談すべき診療科
脂腺母斑の診断や治療は、主に皮膚科と形成外科が担当します。どちらを受診すべきか迷う方もいるかもしれませんが、それぞれに役割があります。
皮膚科の役割
皮膚科は、皮膚疾患全般の診断と治療を専門とします。まずは皮膚科を受診して、その症状が本当に脂腺母斑なのか、それとも他の皮膚病や腫瘍の可能性があるのかを正確に診断してもらうのが一般的です。
視診やダーモスコピーという特殊な拡大鏡を用いた検査で、多くの場合診断がつきます。
形成外科の役割
形成外科は、体の表面の変形や欠損などを、機能的にも整容的にも正常な状態に近づけることを専門とする診療科です。
脂腺母斑の治療で手術(切除)を選択する場合、傷跡をできるだけ目立たなく、きれいに治すための専門的な技術を持っています。
診断が確定し、手術を検討する段階で、皮膚科から形成外科を紹介されることもよくあります。
皮膚科と形成外科の役割分担
| 診療科 | 主な役割 | こんな時に相談 |
|---|---|---|
| 皮膚科 | 正確な診断、良性・悪性の鑑別、経過観察 | 「このあざは何だろう?」と最初に相談する時。 |
| 形成外科 | 手術による切除、傷跡の整容的治療 | 診断が確定し、手術を具体的に検討する時。 |
診断のための検査
医師は視診だけでなく、いくつかの検査を組み合わせて正確な診断を行います。
ダーモスコピー検査

ダーモスコープという特殊な拡大鏡を使って皮膚の表面を詳しく観察する検査です。
痛みはなく、その場ですぐに行えます。脂腺母斑に特徴的な構造(黄色い小球など)を確認し、他の母斑や皮膚腫瘍との鑑別に役立てます。
腫瘍が疑われる場合の病理組織検査
もし脂腺母斑内に、二次的な腫瘍の発生が疑われるような変化が見られた場合、診断を確定するために病理組織検査を行います。
これは、局所麻酔をして病変の一部または全部を切り取り、顕微鏡で詳しく調べる検査です。この検査によって、発生した腫瘍が良性か悪性かを確実に診断できます。
治療選択肢 – 脂腺母斑による脱毛症への対処法
脂腺母斑と診断された後、どのような治療の選択肢があるのでしょうか。治療の目的は、将来的なリスクの予防と、見た目の改善の2つが主となります。
ここでは、具体的な治療法について詳しく解説し、ご自身にとって納得のいく選択ができるよう情報を提供します。
基本的な治療方針
治療方針は、年齢や母斑の状態、そしてご本人の希望によって決まります。急いで治療が必要なケースは少なく、いくつかの選択肢の中から検討します。
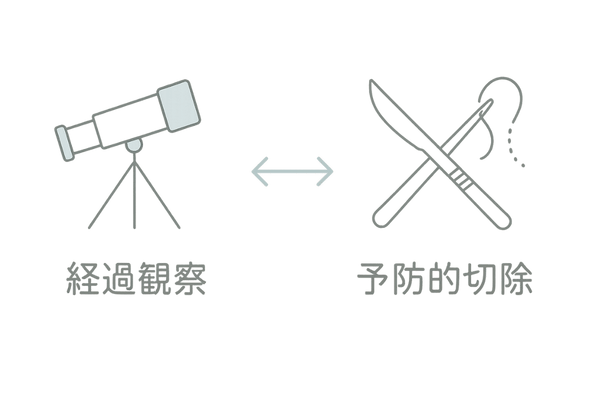
経過観察という選択
特に子供のうちは、急いで手術をせず、定期的に皮膚科で診察を受けながら変化がないかを確認する「経過観察」が選択されることも多いです。
母斑に特別な変化がなく、整容的にも気にならない場合は、無理に治療をせず様子を見ることも一つの有効な方法です。
予防的な切除手術
脂腺母斑の標準的な治療法は、手術による切除です。
これは、ごく稀に起こりうる悪性腫瘍(がん)への変化を未然に防ぐ「予防的切除」と、脱毛や盛り上がりといった見た目の問題を改善する「整容的切除」の2つの目的で行います。
手術による切除
手術と聞くと不安に感じるかもしれませんが、脂腺母斑の手術は多くの場合、比較的安全に行えるものです。
なぜ手術を行うのか
最大の理由は、将来的に脂腺母斑から二次的な腫瘍が発生するリスクを取り除くためです。発生する腫瘍のほとんどは良性ですが、ごく稀に基底細胞がんなどの悪性腫瘍が発生する可能性がゼロではありません。
手術で母斑を完全に取り除くことで、その心配がなくなります。また、思春期以降に目立ってくる盛り上がりや、脱毛そのものを解消したいという整容的な希望を叶えるためにも手術が行われます。
手術の保険適用について
| 目的 | 保険適用の可否 | 備考 |
|---|---|---|
| 二次的な腫瘍の発生予防 | 保険適用 | 医師が治療の必要性を認めた場合。 |
| 整容的な改善(見た目) | 原則として保険適用外(自費診療) | ただし、腫瘍予防と目的が重なるため、結果的に保険適用となることが多い。 |
良性・悪性の腫瘍への対応
「腫瘍」や「がん」という言葉に、強い不安を感じるかもしれません。しかし、リスクを正しく知ることが重要です。
がん化のリスクはどのくらい?
脂腺母斑が悪性化する頻度は、かつて考えられていたよりも低いことが近年の研究でわかってきています。発生率は1%未満とも言われ、非常に稀です。
また、発生する腫瘍の多くは良性のものであることも知られています。
過度に心配する必要はありませんが、リスクがゼロではないため、専門医による定期的な経過観察、あるいは予防的な切除が推奨されるのです。
日常生活での注意点 – 症状悪化を防ぐための予防策

脂腺母斑と診断された後、あるいは経過観察中に、日常生活で気をつけるべきことはあるのでしょうか。
特別な制限はありませんが、症状を悪化させないため、また万が一の変化に早く気づくために、いくつか心に留めておくと良い点があります。
刺激を避ける
脂腺母斑のある部分は、皮膚の構造が正常な部分と異なります。
そのため、過度な刺激は避けるのが賢明です。例えば、硬いブラシで強くこすったり、爪で掻きむしったりすると、炎症を起こしたり、二次的な変化を誘発したりする可能性があります。
洗髪の際は、指の腹で優しく洗うように心がけましょう。
変化の観察
最も大切なのは、ご自身で定期的に母斑の状態をチェックすることです。これにより、万が一の変化にも早期に気づくことができます。
- 大きさや形
- 色調の変化
- 盛り上がりの程度
- ただれや出血の有無
推奨される頭皮ケア
| 項目 | 推奨される方法 | 避けるべきこと |
|---|---|---|
| 洗髪 | 低刺激性のシャンプーを使い、指の腹で優しく洗う。 | 洗浄力の強すぎるシャンプー、爪を立てて洗うこと。 |
| ブラッシング | 先の丸いブラシで優しくとかす。母斑部分は避けるのが望ましい。 | 硬いブラシで強くこすること。 |
| 紫外線対策 | 外出時は帽子や日傘を使用する。 | 長時間、無防備に紫外線を浴びること。 |
治療後の経過と見通し – 回復で知っておくべきこと
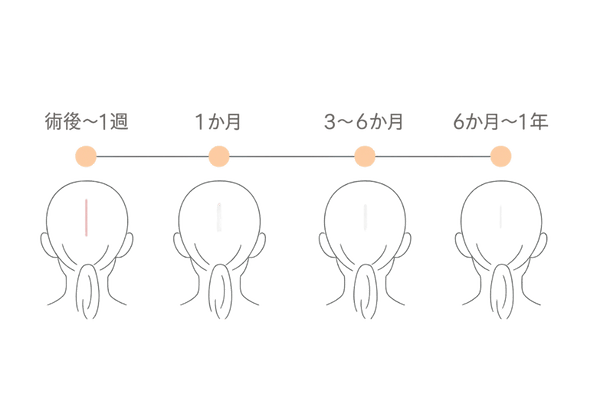
手術による切除治療を選択した場合、その後どのような経過をたどるのか、回復にはどのくらいの時間がかかるのかは、多くの方が気になるところです。
治療後の見通しを知っておくことで、安心して回復期間を過ごすことができます。
手術後の頭部の状態
手術直後は、縫合した傷跡が一本の線のようになっています。しばらくは赤みや軽い腫れが見られることもありますが、時間とともにおさまっていきます。
傷跡について
形成外科医は、髪の毛の生え方や皮膚のシワの方向などを考慮して、傷跡がなるべく目立たなくなるように工夫して切除・縫合を行います。
術後数ヶ月は傷が硬くなったり赤みが続いたりしますが、半年から1年ほどかけて徐々に白く、柔らかい線状の傷になり、周囲の皮膚に馴染んでいきます。
脱毛部分の治療後
脂腺母斑を切除した部分は、毛包ごと取り除くため、手術した傷跡の部分に髪が生えてくることはありません。しかし、母斑が大きかった場合は、縫い縮めることで脱毛部分の面積を小さくすることができます。
また、特殊な縫合方法(ジグザグに縫うなど)で、傷跡が髪の毛で隠れやすくなるように配慮します。
治療後の経過の目安
| 期間 | 傷の状態 | 注意点 |
|---|---|---|
| 術後〜1週間 | 縫合した状態。抜糸を行う。 | 傷を濡らさない、清潔に保つ。 |
| 術後1ヶ月 | 赤みや硬さが出始める。 | 傷への張力を避ける。紫外線対策を始める。 |
| 術後3〜6ヶ月 | 赤みや硬さのピーク。徐々に改善へ。 | 継続的な保湿と紫外線対策が重要。 |
| 術後6ヶ月〜1年 | 赤みが引き、傷が白く柔らかくなってくる。 | 傷跡はさらに成熟し、目立ちにくくなる。 |
よくある質問と疑問 – 患者さんが抱える不安にお答えします
最後に、患者さんからよく寄せられる質問とその答えをまとめました。
多くの方が同じような疑問や不安を抱えています。ここで疑問を解消し、より深くご自身の状態を理解するためにお役立てください。
ご自身の症状が脂腺母斑による脱毛症にあてはまるか、さらに詳しく確認したい方へ。具体的な症状の写真や、ご自宅でできるセルフチェックのポイントをより詳細に解説した記事をご用意しました。
以下のリンクから、ご自身の状態をより深く理解するためにお役立てください。
Reference
KONG, Sook Hyun, et al. Optimal timing for surgical excision of nevus sebaceus on the scalp: a single-center experience. Dermatologic Surgery, 2020, 46.1: 20-25.
MARGULIS, Alexander; BAUER, Bruce S.; CORCORAN, Julia F. Surgical management of the cutaneous manifestations of linear nevus sebaceus syndrome. Plastic and reconstructive surgery, 2003, 111.3: 1043-1050.
LEE, Yeon Ji, et al. Malignant transformation of nevus sebaceous to basal-cell carcinoma: Case series, literature review, and management algorithm. Medicine, 2022, 101.31: e29988.
WHITING, David A. Cicatricial alopecia: clinico-pathological findings and treatment. Clinics in dermatology, 2001, 19.2: 211-225.
ZUTT, Markus, et al. Schimmelpenning-Feuerstein-Mims syndrome with hypophosphatemic rickets. Dermatology, 2003, 207.1: 72-76.
VOICULESCU, Vlad Mihai, et al. Nevus Sebaceous of Jadassohn in Adults—Can Reflectance Confocal Microscopy Detect Malignant Transformation?. Diagnostics, 2023, 13.8: 1480.
LI, Vincent Chum Yin; YESUDIAN, Paul Devakar. Congenital triangular alopecia. International journal of trichology, 2015, 7.2: 48-53.
CANPOLAT, Filiz. Infections, infestations and neoplasms of the scalp. Hair and scalp disorders. Rijeka: IntechOpen, 2017, 199-221.
RONGIOLETTI, Franco; CHRISTANA, Konstantina. Cicatricial (scarring) alopecias: an overview of pathogenesis, classification, diagnosis, and treatment. American journal of clinical dermatology, 2012, 13: 247-260.
脂腺母斑(しせんぼはん)による脱毛症の関連記事




