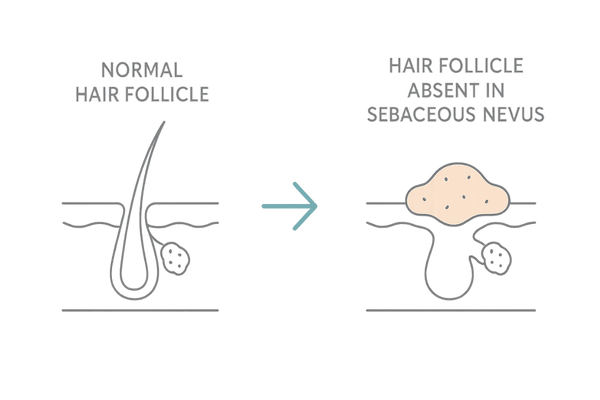
頭皮に生まれつき存在する、黄色みを帯びたあざ「脂腺母斑」。多くの場合、その部分には髪が生えず、脱毛症として認識されるため、特に女性にとっては深いお悩みとなることがあります。
また、年齢とともに見た目が変化したり、ごく稀に皮膚の腫瘍が発生したりする可能性も指摘されています。
この記事では、脂腺母斑による脱毛症にお悩みの女性に向けて、現在行われている様々な治療法と、ご自身でできる予防策について、専門的な観点から分かりやすく解説します。
ご自身の状態を正しく理解し、納得のいく治療を選択するための一助となれば幸いです。
この記事の執筆者

AGAメディカルケアクリニック 統括院長
前田 祐助
【経歴】
慶應義塾大学医学部医学研究科卒業
慶應義塾大学病院 初期臨床研修課程終了
大手AGAクリニック(院長)を経て、2018年に薄毛・AGA治療の「AGAメディカルケアクリニック」新宿院を開設
2020年に横浜院、2023年に東京八重洲院を開設
資格・所属学会・症例数
【資格】
- 医師免許
- ⽇本医師会認定産業医
- 医学博士
【所属学会】
- 日本内科学会
- 日本美容皮膚科学会
- 日本臨床毛髪学会
【症例数】
3万人以上※
※2018年5月~2022年12月AGAメディカルケアクリニック全店舗の延べ患者数
外用薬による治療 – 脂腺母斑による脱毛症への局所的アプローチ
薄毛治療と聞くと、まず塗り薬を想像する方が多いかもしれません。
しかし、脂腺母斑が原因の脱毛症に対しては、一般的な育毛剤や発毛剤、例えばミノキシジルなどを用いても、残念ながら発毛効果は期待できません。

なぜ一般的な外用薬では効果がないのか
通常の女性型脱毛症(FAGA)などでは、毛根は存在しているものの、ヘアサイクルが乱れて髪が細く、弱くなっています。
外用薬は、こうした毛根に働きかけて血流を促進したり、毛母細胞を活性化させたりすることで効果を発揮します。
しかし、脂腺母斑は生まれつき毛を生み出す組織(毛包)自体が未発達であったり、存在しなかったりする状態です。そのため、いくら薬を塗布しても、髪を生み出す土台がないため、効果が得られないのです。
外用薬の限定的な役割
脂腺母斑の治療において外用薬が全く無意味というわけではありません。例えば、後述する外科的治療を行った後、傷跡の治りを助ける目的で保湿剤や保護剤を使用することがあります。
また、母斑に炎症やかゆみなどの症状が伴う場合に、それを抑えるための抗炎症薬を一時的に使用することもあります。
しかし、これらはあくまで補助的な対症療法であり、脱毛そのものを改善する治療ではないことを認識しておく必要があります。
効果が期待できない治療法
| 治療法 | 脂腺母斑への効果 | 理由 |
|---|---|---|
| ミノキシジル外用薬 | 効果なし | 毛包が存在しないため、作用する対象がない |
| 育毛エッセンス・トニック | 効果なし | 頭皮環境を整える効果はあっても、発毛はしない |
| 育毛シャンプー | 効果なし | 頭皮を清潔に保つ目的。毛を生やす機能はない |
内服薬による治療 – 全身からの脂腺母斑による脱毛症への対処
外用薬と同様に、内服薬によるアプローチも脂腺母斑による脱毛症の根本的な解決には至りません。
女性の薄毛治療で用いられることがあるスピロノラクトンやその他のサプリメントも、毛包が存在しないという脂腺母斑の特性上、発毛効果を示すことはありません。

ホルモン変動と脂腺母斑
脂腺母斑は、思春期になると性ホルモンの影響を受けて、表面がゴツゴツと盛り上がってくることがあります。この変化は、母斑がホルモンの影響を受ける組織であることを示唆しています。
しかし、だからといってホルモンバランスを調整する内服薬で母斑を小さくしたり、脱毛を改善したりする治療法は確立されていません。
全身への影響も考慮すると、脂腺母斑の治療目的でホルモン治療を行うことは一般的ではありません。
内服薬が検討される特殊なケース
全身の状態と関連する非常に稀なタイプの脂腺母斑(線状脂腺母斑症候群など)では、他の合併症に対する治療の一環として内服薬が用いられることがあります。
しかし、これは脱毛の治療を主目的とするものではありません。一般的な脂腺母斑を持つ方が、脱毛の改善を期待して内服薬を求めるのは、残念ながら有効な選択肢とは言えません。
外科的治療法 – 手術による脂腺母斑による脱毛症の根本的解決
脂腺母斑による脱毛症に対して、現在最も確実で根本的な治療法と考えられるのが、手術による外科的切除です。
この方法は、脱毛斑そのものを取り除くと同時に、将来的な皮膚トラブルの予防にもつながるため、多くの皮膚科や形成外科で標準的な治療として推奨されています。
手術を選択する二つの大きな目的
脂腺母斑の手術を検討する際には、主に二つの目的があります。一つは美容的な見た目の改善、そしてもう一つは医学的なリスクの回避です。
どちらを重視するかによって、治療に臨む気持ちやタイミングの考え方も変わってきます。
将来的ながん化リスクの予防
脂腺母斑は良性のあざですが、長期間経過する中で、母斑内に二次的な腫瘍が発生することがあります。
その多くは良性腫瘍ですが、ごく稀に基底細胞癌などの悪性腫瘍(がん)が発生する可能性が報告されています。これを「がん化」と呼びます。
手術で母斑を完全に取り除くことは、この将来的ながん化のリスクをゼロにする最も確実な予防策です。この医学的な必要性から、手術には健康保険が適用されます。
生まれつきの脱毛斑に対する美容的解決
特に頭皮にある場合、毛の生えない部分は目立ちやすく、ヘアスタイルが制限されるなど、女性にとって大きなコンプレックスの原因となります。
手術によって母斑とそれに伴う脱毛部分を切除し、周囲の毛の生えている皮膚を縫い合わせることで、このお悩みを根本的に解決できます。
手術後には一本の線の傷跡が残りますが、多くの場合、周りの髪で隠すことが可能です。
手術の主な目的
| 目的 | 内容 | 期待できる結果 |
|---|---|---|
| 医学的予防 | 将来の腫瘍(特にがん化)リスクの除去 | 安心感、長期的な健康の確保 |
| 美容的改善 | 毛の生えない脱毛部分の除去 | コンプレックスの解消、ヘアスタイルの自由度向上 |
皮膚科・形成外科での診断から手術まで
実際に手術を受けることを決めたら、まずは専門の医療機関を受診し、正確な診断と治療計画の相談から始めます。信頼できる医師との出会いが、満足のいく治療への第一歩です。
正確な診断の重要性
治療を始める前に、まずはそのあざが本当に脂腺母斑であるかを専門医が正確に診断する必要があります。
多くは視診(見た目の特徴)で判断できますが、ダーモスコピーという特殊な拡大鏡を用いて詳しく観察することもあります。
他の皮膚腫瘍との鑑別が難しい場合には、診断を確定させるために一部の組織を採取して調べる生検を行うこともあります。
手術方法の選択肢
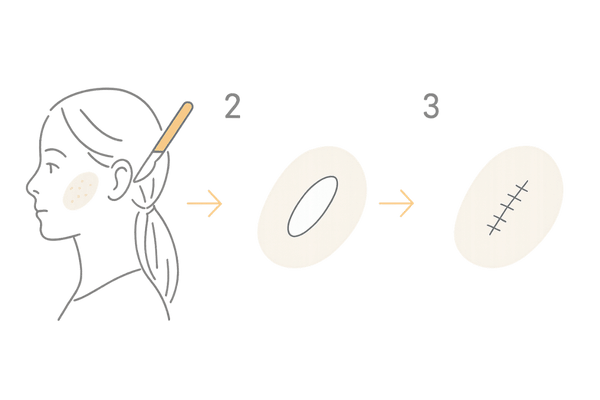
母斑の大きさや場所によって、手術の方法は異なります。比較的小さなものであれば、単純に切除して縫い合わせる「単純切除術」が一般的です。
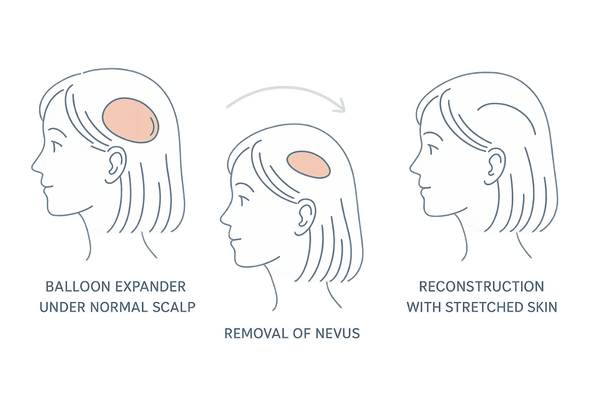
しかし、母斑が広範囲にわたる場合は、一度に切除すると皮膚が足りずに縫い寄せられないことがあります。そのようなケースでは、「ティッシュー・エキスパンダー(組織伸展器)」という特殊な器具を用いる方法を選択します。
これは、母斑の隣の正常な頭皮の下に風船のような器具を埋め込み、数ヶ月かけて少しずつ膨らませて皮膚を伸ばしてから、母斑を切除して伸びた皮膚で覆うという二段階の手術です。
時間はかかりますが、広範囲の脱毛部でも自分の毛髪がある皮膚で覆うことができます。
手術方法の比較
| 手術方法 | 対象 | 特徴 |
|---|---|---|
| 単純切除術 | 比較的小さな母斑 | 一度の手術で完了。局所麻酔で日帰り可能な場合が多い。 |
| ティッシュー・エキスパンダー法 | 広範囲の母斑 | 入院が必要で、治療期間が数ヶ月かかるが、大きな欠損も再建可能。 |
保険適用と傷跡への配慮
脂腺母斑の切除は、将来の腫瘍発生を予防する目的で行うため、原則として健康保険が適用されます。子供の場合は、自治体の医療費助成制度により、自己負担がさらに軽減されることがほとんどです。
手術後の傷跡については、特に女性であれば最も気になる点でしょう。
形成外科の医師は、皮膚のしわの方向に沿って切開したり、極細の糸で丁寧に縫合したりすることで、傷跡ができるだけ目立たなくなるよう最大限の配慮をします。
術後のケアも傷跡の仕上がりに影響するため、医師の指示に従うことが大切です。
レーザー治療と光治療 – 非侵襲的な治療選択肢
手術に抵抗がある方にとって、レーザー治療は魅力的な選択肢に聞こえるかもしれません。メスを使わないため、心理的なハードルが低く感じられます。
しかし、脂腺母斑の治療においては、レーザー治療には知っておくべき重要な限界点があります。
レーザー治療の原理と限界
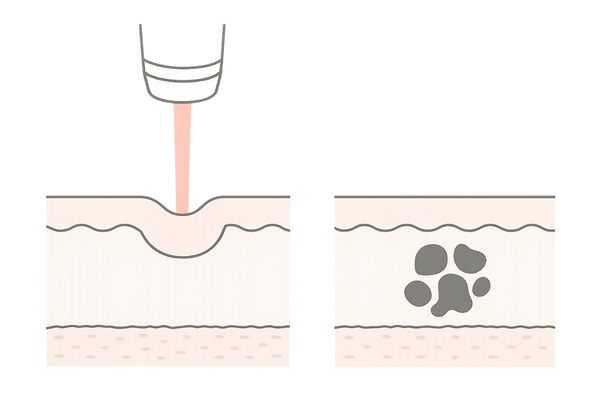
脂腺母斑の治療で用いられることがあるのは、炭酸ガスレーザーなど、組織を蒸散させて削り取るタイプのレーザーです。
これにより、母斑の表面を平坦にし、色調を周囲の皮膚に近づけることで、見た目を改善します。
- 母斑の表面を削り取る
- 隆起や色調の改善
- メスを使わない
再発のリスクと病理診断の不可能性
レーザー治療の最大の欠点は、母斑を完全に取り除けないことです。脂腺母斑は皮膚の深い部分(真皮層)にまで及んでいますが、レーザーが届くのは表面に限られます。
そのため、深部に残った母斑の細胞が再び増殖し、再発する可能性があります。また、もう一つの決定的な欠点は、組織を削り取ってしまうため、切除した組織を検査する「病理診断」ができないことです。
これにより、万が一、初期のがん化が始まっていたとしても、それを見逃してしまうリスクが生じます。このため、多くの皮膚科専門医は、がん化の予防という観点からはレーザー治療を推奨していません。
外科的切除とレーザー治療の比較
| 特徴 | 外科的切除 | レーザー治療 |
|---|---|---|
| がん予防効果 | 確実(母斑を完全除去) | 不確実(深部に細胞が残る) |
| 病理診断 | 可能(確定診断に重要) | 不可能 |
| 再発リスク | 極めて低い | あり得る |
| 保険適用 | 原則として適用 | 原則として適用外(自費) |
レーザー治療が選択肢となりうる場合
これらの限界を十分に理解した上で、どうしても手術は避けたい、そして目的が将来の予防ではなく、あくまで現在の見た目の改善に限定される場合に、レーザー治療が検討されることがあります。
しかし、その場合でも、治療後に定期的な経過観察を行い、再発や何らかの変化がないかを注意深く見ていく必要があります。
毛髪移植術 – 失われた髪を取り戻すための手術療法
脂腺母斑の治療とは少し異なりますが、関連する選択肢として毛髪移植術(自毛植毛)があります。
これは、母斑そのものを治療するのではなく、外科的切除などを行った後に残った傷跡(瘢痕)による脱毛部分に対して行う治療です。
切除後の傷跡に対するアプローチ
外科的切除を行うと、毛の生えない線状の傷跡が残ります。この傷跡が気になる場合に、ご自身の後頭部などから採取した毛包(毛根を包む組織)を、その傷跡部分に一つ一つ移植していくのが毛髪移植術です。
これにより、傷跡を目立たなくし、より自然な見た目を取り戻すことを目指します。
毛髪移植のメリットとデメリット
| 側面 | 内容 |
|---|---|
| メリット | 自分の毛髪なので拒絶反応がなく、生え揃えば自然な仕上がりになる。半永久的に生え変わり続ける。 |
| デメリット | 保険適用外の自費診療となり高額。傷跡の組織は血流が悪いため、生着率が正常な頭皮より低くなることがある。 |
治療のタイミングと注意点
毛髪移植術は、外科的切除による傷跡が完全に落ち着いてから行います。通常は、手術から半年から1年程度の期間をあけることが推奨されます。
また、脂腺母斑そのものに直接植毛することはできません。母斑の組織は毛髪が育つ環境ではないため、まずは切除手術で正常な組織に置き換えることが前提となります。
この治療を希望する場合は、皮膚科や形成外科だけでなく、毛髪移植の経験が豊富なクリニックにも相談してみることが大切です。
治療効果の評価方法 – 改善度を客観的に判断する指標

どの治療法を選択するにしても、その効果が適切に得られているかを客観的に評価することが、治療の満足度につながります。
評価は、医師による専門的な視点と、ご自身の実感の両面から行います。
医師による専門的な評価
医療機関では、いくつかの方法を組み合わせて治療効果を判断します。
- 定期的な写真撮影による比較
- ダーモスコピーによる詳細な観察
- 触診による硬さや隆起の確認
特に外科的切除を行った場合は、切除した組織を病理組織検査に提出します。
この検査により、脂腺母斑であるという最終的な診断が確定し、良性か悪性か、腫瘍性の変化がなかったかを詳細に調べることができます。
これが最も確実で客観的な評価方法と言えます。
主な評価方法とその内容
| 評価方法 | 内容 | 目的 |
|---|---|---|
| 視診・写真撮影 | 治療前後の見た目の変化を記録・比較する | 美容的な改善度を客観的に確認する |
| ダーモスコピー検査 | 拡大鏡で皮膚の内部構造を観察する | 再発の兆候や色素の変化などを早期に発見する |
| 病理組織検査 | 切除した組織を顕微鏡で詳細に調べる | 確定診断、良性・悪性の判断、完全切除の確認 |
ご自身の満足度という指標
客観的なデータも重要ですが、最終的にはご自身が治療結果に満足しているかが最も大切です。
コンプレックスが解消されたか、ヘアスタイルを楽しめるようになったか、将来への不安がなくなったかなど、QOL(生活の質)の向上を実感できることが、治療の成功と言えるでしょう。
日常生活での予防策 – 症状悪化を防ぐためのセルフケア
脂腺母斑は生まれつきのものであるため、そのものの発生を予防する方法はありません。
ここでの「予防」とは、母斑の状態を悪化させないこと、そして万が一の変化(特にがん化)を早期に発見することを指します。
セルフチェックによる早期発見の重要性
手術をせずに経過観察を選択した場合、あるいはレーザー治療など不完全な除去を行った場合には、ご自身で母斑の状態を定期的にチェックすることが非常に重要です。
月に一度程度、鏡を使ったり、ご家族に協力してもらったりして、以下の点に変化がないかを確認しましょう。
セルフチェックで確認するポイント
| チェック項目 | どのような変化に注意するか |
|---|---|
| 大きさ・形 | 急に大きくなる、形が非対称になる、境界が不明瞭になる |
| 色 | 色が濃くなる、まだらになる、黒い点々が出てくる |
| 表面の状態 | 新しいしこりや隆起ができる、表面がただれたり潰瘍になったりする |
| その他の症状 | 出血しやすくなる、痛みやかゆみが出てくる |
これらの変化は、二次的な腫瘍の発生を示唆するサインである可能性があります。何か一つでも気になる変化を見つけたら、自己判断せずに速やかに皮膚科専門医に相談してください。
頭皮への刺激と紫外線対策
日常生活では、母斑部分を強くこすったり、頻繁に触ったりして過度な物理的刺激を与えないように心がけましょう。また、紫外線は皮膚がんの大きなリスク因子です。
母斑がある部位は、帽子や日傘、頭皮用の日焼け止めなどを使用して、紫外線から保護することが大切です。
定期的な経過観察 – 長期的な管理のための通院スケジュール
すぐに治療を行わず「経過観察」を選択することも、一つの有効な管理方法です。
特に小さなお子様の場合、本人が治療の必要性を理解し、局所麻酔に協力できるようになるまで待つという方針をとる医師やご家庭は少なくありません。
経過観察は「何もしない」のではなく、「専門家による定期的なチェックを受けながら、注意深く見守る」という積極的な医療行為です。
通院の頻度と診察内容
経過観察を行う場合の通院頻度は、年齢や母斑の状態によって異なりますが、一般的には半年に一回から年に一回程度です。
診察では、医師が視診やダーモスコピーを用いて、セルフチェックで見るべきポイントをより専門的に評価します。
写真撮影で記録を残し、前回の状態と比較することで、わずかな変化も見逃さないようにします。
経過観察の通院スケジュール例
| 年齢層 | 推奨される通院頻度 | 主な観察ポイント |
|---|---|---|
| 乳幼児期〜学童期 | 年1回程度 | 体の成長に伴う大きさの変化、色調の変化 |
| 思春期以降 | 半年〜年1回 | ホルモンの影響による隆起や性状の変化、二次性腫瘍の兆候 |
経過観察から治療へ移行するタイミング
経過観察を続ける中で、治療へ移行するタイミングはいくつか考えられます。
- 母斑に明らかな変化(大きさ、色、形など)が見られた場合
- ご本人(特にお子様)が見た目を気にするようになった場合
- 進学や就職など、ライフステージの節目
定期的な経過観察は、こうした最適な治療タイミングを逃さないためにも重要です。医師と相談しながら、ご自身やご家族にとって最も良い時期に、納得して治療に進むことができます。
よくある質問
Reference
LEE, Yeon Ji, et al. Malignant transformation of nevus sebaceous to basal-cell carcinoma: Case series, literature review, and management algorithm. Medicine, 2022, 101.31: e29988.
KAMYAB‐HESARI, Kambiz, et al. Nevus sebaceus: a clinicopathological study of 168 cases and review of the literature. International journal of dermatology, 2016, 55.2: 193-200.
SCHEINFELD, Noah. Review of scalp alopecia due to a clinically unapparent or minimally apparent neoplasm (SACUMAN). Acta dermato-venereologica, 2006, 86.5.
GOEL, Pedram, et al. Sebaceous nevus of the scalp. Journal of Craniofacial Surgery, 2020, 31.1: 257-260.
RICHMOND, Heather M.; DUVIC, Madeleine; MACFARLANE, Deborah F. Primary and metastatic malignant tumors of the scalp: an update. American journal of clinical dermatology, 2010, 11: 233-246.
FLANAGAN, Kelly E., et al. Primary alopecia neoplastica: a novel case report and literature review. Skin Appendage Disorders, 2021, 7.6: 499-509.
PRODINGER, Christine Maria; KOLLER, Josef; LAIMER, Martin. Scalp tumors. JDDG: Journal der Deutschen Dermatologischen Gesellschaft, 2018, 16.6: 730-753.
CEDIRIAN, Stephano, et al. Diagnosis and management of scalp metastases: a review. Diagnostics, 2024, 14.15: 1638.
MINOR, Lloyd B.; PANJE, William R. Malignant neoplasms of the scalp: etiology, resection, and reconstruction. Otolaryngologic clinics of North America, 1993, 26.2: 279-293.
CHEPLA, Kyle J.; GOSAIN, Arun K. Giant nevus sebaceus: definition, surgical techniques, and rationale for treatment. Plastic and reconstructive surgery, 2012, 130.2: 296e-304e.
脂腺母斑(しせんぼはん)による脱毛症の関連記事




